Elevati livelli di colesterolemia LDL sono associati a un aumentato rischio cardiovascolare.
. Le linee guida aggiornate del 2019 della European Society of Cardiology (ESC) confermano un approccio al paziente basato sulla stratificazione in classi di rischio cardiovascolare
.
Esiste purtroppo una differenza tra i target terapeutici per classe di rischio cardiovascolare raccomandati dalle linee guida della ESC e i target previsti dalle raccomandazioni della Nota 13 AIFA, più modesti e facilmente raggiungibili
. Questa discrepanza contribuisce a creare confusione nei medici su quale sia il target effettivo da raggiungere.
Numerosissime sono le evidenze che dimostrano l'efficacia della riduzione dei livelli di colesterolo LDL sulla riduzione del rischio di eventi cardiovascolari, in qualunque modo sia ottenuta: con le statine, con l’associazione statine-ezetimibe, con l’acido bempedoico o con gli anticorpi anti-PCSK9
. Le opzioni terapeutiche più innovative e recenti sono rappresentate dal trattamento con inibitori di PCSK9 (evolocumab, alirocumab e inclisiran), molto efficaci nel determinare la riduzione dei livelli di colesterolo LDL e utilizzati nei soggetti che non raggiungono il target desiderato, più spesso perché intolleranti alle statine o affetti da ipercolesterolemia familiare
. Questi farmaci vengono somministrati per via sottocutanea e possono essere prescritti solo dai centri prescrittori individuati, tra gli specialisti, da ogni Regione.
Da un'indagine condotta in Toscana, solo il 33.3 % dei soggetti diabetici senza MACE (Major Adverse Cardiovascular Events), il 48.4 % dei soggetti con MACE non diabetici e il 61.9 % dei soggetti diabetici con MACE erano in trattamento con almeno un farmaco ipolipemizzante nel 2019. Inoltre per ciò che concerne il raggiungimento dei target terapeutici delineati dalle linee guida ESC, solo l’8% dei soggetti con MACE non diabetici e il 18 % dei soggetti con MACE diabetici raggiungeva il target terapeutico di c-LDL<55 mg/dl
. Questi numeri riflettono, tra le numerose motivazioni, i seri problemi di aderenza al trattamento, dovuti spesso a una generale scarsa compliance del paziente, che tende ad avere una percezione distorta dei potenziali rischi delle terapie ipolipemizzanti (effetto nocebo) e a preferire l’uso di integratori alimentari, non efficaci in queste classi di rischio alto o molto alto. Inoltre riflettono anche il problema dell’inerzia terapeutica che può colpire anche i pazienti che hanno una persistenza nel trattamento, che avrebbero bisogno di rivalutazioni e transizioni a trattamenti più efficaci.
, in modo da poter individuare le potenziali più efficaci azioni correttive da mettere in atto.
Obiettivo1) Individuare le principali criticità riguardo alla diagnosi e al trattamento dell’ipercolesterolemia nel paziente a rischio cardiovascolare alto e molto alto.
2) Proporre strategie di miglioramento.
torna all'indice
Materiali e metodi
È stata condotta una
survey online rivolta ai medici di medicina generale (MMG)
e ai medici specialisti (MSpec) afferenti alle branche di medicina interna, neurologia, cardiochirurgia, diabetologia e nefrologia della Regione Toscana (presente in allegato). La survey è stata condotta
tramite utilizzo della
piattaforma REDCap. I medici di medicina generale sono stati invitati a partecipare all’indagine tramite invito per posta elettronica ai coordinatori AFT della regione toscana. I medici specialisti sono stati invece invitati a partecipare tramite invito per posta elettronica ai direttori di dipartimento e ai direttori di struttura organizzativa delle tre AUSL della regione Toscana e delle tre Aziende ospedaliero-universitarie AOU Pisa, AOU Careggi e AOU Siena. Il periodo di conduzione del sondaggio è stato da dicembre 2023 a febbraio 2024.
Sono state indagate le seguenti
aree d’interesse riguardanti la gestione del paziente ad alto rischio cardiovascolare:
1. Determinazione del profilo lipidico
2. Trattamento con farmaci ipolipemizzanti
3. Raggiungimento dei target terapeutici
4. Trattamenti non ottimali
5. Aderenza e persistenza al trattamento farmacologico
Per ciascuna di queste aree sono stati indagati gli aspetti critici e le barriere sia cliniche che organizzative che ostacolano questi 5 momenti del percorso del paziente e i fattori facilitanti di tipo organizzativo che potrebbero migliorarle. Sono state elaborate 3 domande chiuse, una rivolta alle barriere cliniche, una alle barriere organizzative e una ai fattori facilitanti di tipo organizzativo. Ciascuna delle domande chiuse presentava multiple opzioni di risposta, riferite alle potenziali barriere o fattori facilitanti, alle quali il partecipante doveva attribuire un punteggio di valutazione dell’importanza su scala likert da 1 (non rilevante) a 5 (molto rilevante). Sono state anche effettuate 2 domande aperte in cui si richiedeva di specificare altre eventuali barriere e potenziali fattori facilitanti, non inclusi tra quelle delle risposte chiuse, per ciascuna area.
Sono state raccolte anche le seguenti variabili:
● per i medici di medicina generale: età del medico, anno di convenzione, numero di assistiti, lavoro o meno in forma associativa, essere coordinatore AFT
● per i medici specialisti: specializzazione conseguita, anno di specializzazione, anni di attività specialistica, autorizzazione alla prescrizione di farmaci ipolipemizzanti per via endovenosa, essere direttore di dipartimento o di unità operativa, lavoro in setting di assistenza in presidio ospedaliero o struttura territoriale, attività ambulatoriale e/o di degenza.
Le risposte chiuse sono state analizzate calcolando la mediana e il range interquartile per ciascuna opzione di risposta; sono stati considerati come rilevanti valori di mediana ≥3. Le risposte aperte sono state analizzate attraverso un'analisi qualitativa delle risposte attraverso lettura e il raggruppamento per area tematica con relativa frequenza di risposta.
Le altre variabili sono state studiate tramite il calcolo della mediana e del range interquartile o tramite frequenza assoluta e percentuale a seconda del tipo.
torna all'indice
RisultatiIn totale hanno
risposto 113 medici, di cui 96 medici di medicina generale e 17 medici specialisti. Le tabelle 1 e 2 descrivono le caratteristiche professionali di ciascuno dei due gruppi.
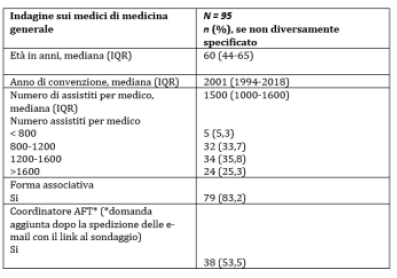
L’
età mediana dei medici di medicina generale è 60 (IQR 44-65), età elevata, ma in linea con i dati nazionali. Ben il 35.8% e il 25.3% ha un numero di assistiti rispettivamente compreso tra 1200 e 1600 e superiore a 1600, evidenziando un carico eccessivo di assistiti per medico. L’83.2% dei rispondenti lavora in forma associativa e il 53.5% è coordinatore AFT.
Tabella 1. Caratteristiche dei medici di medicina generale.
Per quanto riguarda i
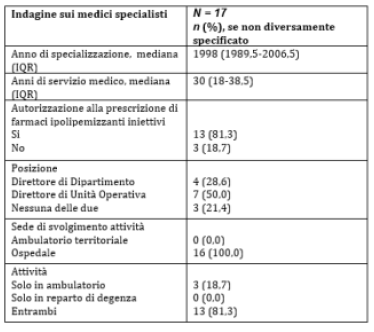
medici specialisti rispondenti, l’
81,3% ha dichiarato di essere
autorizzato a prescrivere farmaci ipolipemizzanti iniettivi; tutti svolgono la loro attività in un presidio ospedaliero, di cui il 18.7% in un setting esclusivamente ambulatoriale e l’81.3% in un setting sia ambulatoriale che di degenza.
Tabella 2. Caratteristiche dei medici specialisti.
Di seguito riportiamo i risultati emersi per ciascuna delle cinque dimensioni indagate:
Dimensione 1 - Determinazione C-LDLPer ciò che concerne le
motivazioni cliniche e organizzative di mancata prescrizione dell’esame del profilo lipidico, nessuna delle opzioni di risposta delle risposte chiuse ha ottenuto un valore mediano ≥3 sia per i MMG che per i MSpec (
Figure 1 e 2). La dimenticanza del medico (N=3) e il rifiuto del paziente (N=2) sono le motivazioni maggiormente emerse dalle domande aperte da parte dei MMG (Tabella 1 del file in allegato "Materiale supplementare").
Figura 1. Motivi clinici di mancata prescrizione del profilo lipidico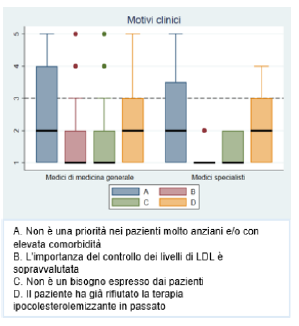 Figura 2. Motivi organizzativi di mancata prescrizione del profilo lipidico
Figura 2. Motivi organizzativi di mancata prescrizione del profilo lipidico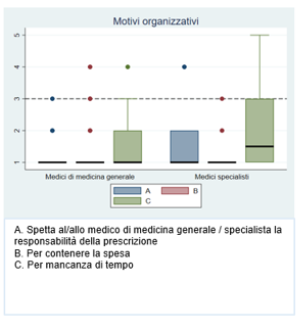
Le opzioni di risposta sulle
innovazioni organizzative per facilitare la prescrizione dell’esame del profilo lipidico hanno ricevuto tutte un punteggio mediano ≥3 sia per i MMG che per i MSpec, con grande rilevanza data all’attivazione della sanità di iniziativa sul controllo del rischio cardiovascolare (MMG mediana=5 IQR: 3-5; MSpec mediana=5 IQR: 3.5-5) (
Figura 3). Le proposte emerse dall’analisi qualitativa della domanda aperta sono la programmazione di corsi di formazione diretti ai professionisti (N=4) e campagne di sensibilizzazione dei pazienti sull’importanza dell’esame (N=2) (Tabella 2 del file in allegato "Materiale supplementare").
Figura 3. Innovazioni organizzative per facilitare la prescrizione del profilo lipidico Dimensione 2 - Trattamento con farmaci ipolipemizzanti
Dimensione 2 - Trattamento con farmaci ipolipemizzantiTra i motivi clinici di
mancata prescrizione di terapie ipolipemizzanti, la paura degli effetti collaterali da parte dei pazienti e/o l’utilizzo preferenziale di integratori è l’opzione di risposta che raggiunge il valore mediano più alto (MMG mediana=3 IQR: 2-4; MSpec mediana=2.5 IQR: 2-3.5) (
Figura 4). D’altra parte tra le motivazioni organizzative nessuna opzione di risposta raggiunge un valore mediano ≥3 (grafico 5). La mancanza di compliance del paziente che tende a sospendere la terapia e a non richiedere con continuità la prescrizione (N=2) emerge come altra motivazione nella domanda aperta (Tabella 3 del file in allegato "Materiale supplementare").
Figura 4. Motivi clinici di mancata prescrizione del trattamento ipolipemizzante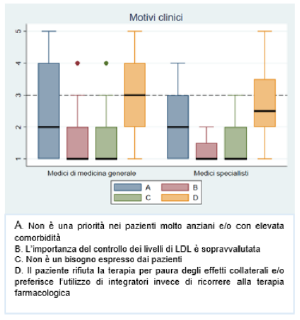 Figura 5. Motivi organizzativi di mancata prescrizione del trattamento ipolipemizzante
Figura 5. Motivi organizzativi di mancata prescrizione del trattamento ipolipemizzante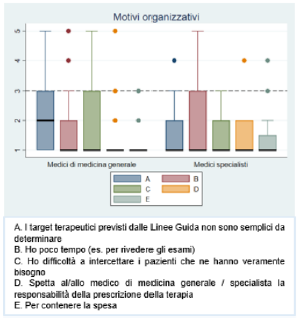
Tra le
innovazioni organizzative potenzialmente facilitanti il trattamento con farmaci ipolipemizzanti tutte quelle proposte hanno ricevuto un punteggio mediano ≥3 (grafico 6). Per i MMG particolarmente rilevanti continua a risultare l’attivazione della sanità d’iniziativa (mediana=4 IQR: 3-5) e la pianificazione di campagne di informazione (mediana=4 IQR: 3-5). Per i MSpec l’integrazione delle cure primarie con le cure specialistiche per la condivisione del piano terapeutico del paziente a rischio cardiovascolare è risultata essere il potenziale fattore facilitante più importante (mediana=5 IQR: 4-5), inoltre anche in questo caso l’attivazione della sanità d’iniziativa risulta rilevante (mediana=4.5 IQR: 3.5-5). Le proposte di tipo organizzativo emerse dalla domanda aperta sono ambulatori dedicati per la medicina di gruppo (N=1), reportistica e audit periodici di valutazione con sistemi di incentivazione (N=1) e revisione degli indicatori di spesa farmacologica della Toscana (N=1) (Tabella 4 del file in allegato "Materiale supplementare").
Figura 6. Innovazioni organizzative per facilitare la prescrizione del trattamento ipolipemizzante
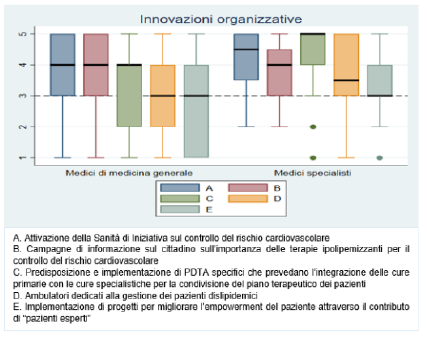 Dimensione 3 - Raggiungimento dei target terapeutici
Dimensione 3 - Raggiungimento dei target terapeuticiTra i
motivi clinici di mancato raggiungimento dei target terapeutici l’applicazione delle raccomandazioni della Nota 13 AIFA presenta un valore mediano più alto nei MMG (mediana=3 IQR: 2-4) rispetto ai MSpec (mediana=2 IQR: 1-4); mentre la difficoltà di raggiungimento dei target terapeutici definiti dalle linee guida è l’unico a raggiungere un valore mediano ≥3 sia nei MMG (mediana=3 IQR: 3-4) che nei MSpec (mediana=3.5 IQR: 2-4) (Figura 7). La mancanza di aderenza alla terapia da parte dei pazienti è il motivo organizzativo più rilevante, raggiungendo valori mediani ≥3 sia nei MMG (mediana=4 IQR: 3-4) che nei MSpec (mediana=4 IQR: 3-5) (grafico 8). Tra le risposte alla domanda aperta emerge una sottovalutazione e scarsa consapevolezza da parte del paziente dell’importanza del raggiungimento dei target terapeutici (N=2), oltre che un problema riconducibile alla complessità gestionale di pazienti con comorbilità in polifarmacoterapia (N=2) (Tabella 5 del file in allegato "Materiale supplementare").
Figura 7. Motivi clinici di mancato raggiungimento dei target terapeutici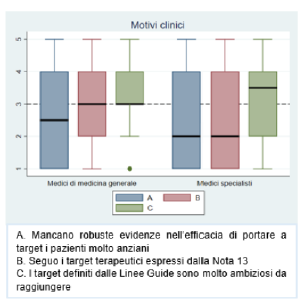 Figura 8. Motivi organizzativi di mancato raggiungimento dei target terapeutici
Figura 8. Motivi organizzativi di mancato raggiungimento dei target terapeutici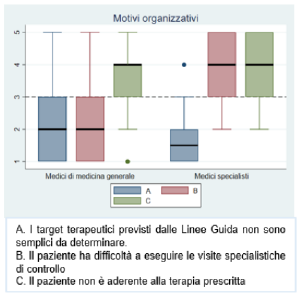
Tra le
innovazioni organizzative, anche in questo caso tutte le opzioni di risposta raggiungono valori mediani ≥3. In particolare tra i MMG viene data particolare rilevanza all’informazione al paziente dell’importanza del controllo della patologia (mediana=4 IQR: 4-5), mentre tra i MSpec viene puntata l’attenzione sulla integrazione tra le cure primarie e le cure specialistiche con condivisione del piano terapeutico del paziente (mediana=5 IQR: 3.5-5) e la specificazione dei valori target da raggiungere in caso di dimissione ospedaliera (mediana=5 IQR: 4-5) (
Figura 9). Le risposte alla domanda aperta sono campagne informative più incisive su stili di vita corretti per i pazienti (N=1) e l’aumento del personale dedicato al monitoraggio dell’aderenza alla terapia (N=1) (Tabella 6 del file in allegato "Materiale supplementare").
Figura 9. Innovazioni organizzative per facilitare il raggiungimento dei target terapeutici Dimensione 4 - Trattamenti non ottimali
Dimensione 4 - Trattamenti non ottimaliTra i
motivi clinici di mancato switch terapeutico verso trattamenti di terza linea, l’inerzia terapeutica emerge come rilevante per i MSpec (mediana=3 IQR: 1.5-4) (
Figura 10). Tra i motivi organizzativi i MMG riferiscono una difficoltà a far eseguire le visite specialistiche (mediana=3 IQR: 2-4), mentre i MSpec la presenza di eccessivi adempimenti burocratici da effettuarsi (mediana=3.5 IQR: 1.5-4) (
Figure 11 e 12). Anche tra le risposte alla domanda aperta emerge la difficoltà all’accesso alle visite specialistiche (N=2) (Tabella 7 del file in allegato "Materiale supplementare").
Figura 10. Motivi clinici di mancata transizione a trattamenti di terza linea Figura 11. Motivi organizzativi di mancata transizione a trattamenti di terza linea - MMG
Figura 11. Motivi organizzativi di mancata transizione a trattamenti di terza linea - MMG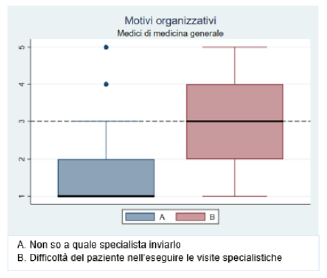 Figura 12. Motivi organizzativi di mancata transizione a trattamenti di terza linea – MSpec
Figura 12. Motivi organizzativi di mancata transizione a trattamenti di terza linea – MSpec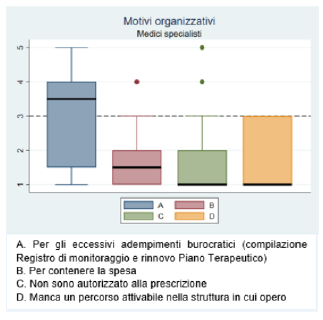
Tra le
proposte di tipo organizzativo emergono la creazione di network tra MMG e MSpec (MMG mediana=4 IQR: 3-5; MSpec mediana=4 IQR: 4-5) e la facilitazione all’accesso alle terapie di terza linea (MMG mediana=4 IQR: 3-5; MSpec mediana=4 IQR: 2.5-5) (
Figura 13). Solo un medico ha fornito una risposta alla domanda aperta (Tabella 8 del file in allegato "Materiale supplementare").
Figura 13. Innovazioni organizzative per facilitare la transizione a trattamenti di terza linea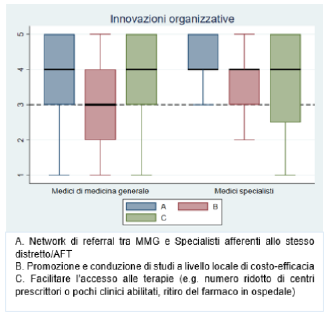 Dimensione 5 - Aderenza e persistenza al trattamento farmacologico
Dimensione 5 - Aderenza e persistenza al trattamento farmacologicoTra i
motivi clinici tutte le opzioni di risposta raggiungono un valore mediano ≥3. In particolare la polifarmacoterapia (MMG mediana=4 IQR: 3-5; MSpec mediana=4 IQR: 3-5), la comparsa di effetti collaterali (MMG mediana=4 IQR: 3-4; MSpec mediana=4 IQR: 2.5-4) e la scarsa comprensione dell’importanza della riduzione dei livelli di colesterolo (MMG mediana=3.5 IQR: 3-4; MSpec mediana=4 IQR: 3.5-5) (
Figura 14). Tra i
motivi organizzativi solo la mancanza di strumenti per misurare l’aderenza del paziente alla terapia raggiunge un valore mediano di 3 (IQR:2-3.5) per i MSpec (
Figura 15). Solo un medico ha fornito una risposta alla domanda aperta (Tabella 9 del file in allegato "Materiale supplementare").
Figura 14. Motivi clinici di mancata aderenza al trattamento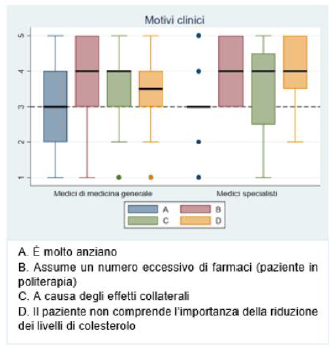 Figura 15. Motivi organizzativi di mancata aderenza al trattamento
Figura 15. Motivi organizzativi di mancata aderenza al trattamento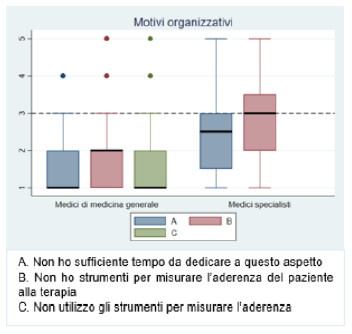
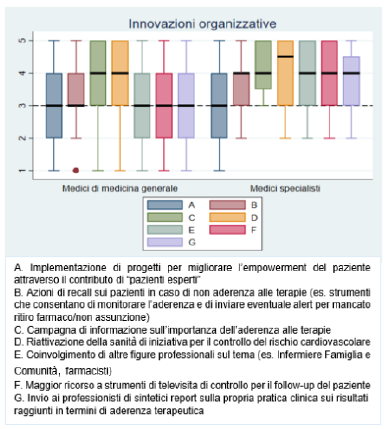
Per quanto riguarda le
innovazioni organizzative, tutte le risposte presentano valori mediani ≥3 sia per i MMG che per i MSpec. In particolare la riattivazione della sanità d’iniziativa per il controllo del rischio cardiovascolare (MMG mediana=4 IQR: 3-5; MSpec mediana=4.5 IQR: 3-5) e le campagne informative per i pazienti sull’importanza dell’aderenza alle terapie (MMG mediana=4 IQR: 3-5; MSpec mediana=4 IQR: 3.5-5) presentano i valori mediani più elevati (
Figura 16). Le risposte alla domanda aperta sono maggiore tempo di cura per il rapporto medico-paziente (N=1) e un focus specifico sulla politerapia nell’ambito di programmi di formazione per i medici (N=1) (Tabella 10 del file in allegato "Materiale supplementare").
Figura 16. Innovazioni organizzative per facilitare l’aderenza al trattamento
torna all'indice
DiscussioneIn generale, dalle risposte date dai medici intervistati emerge chiaramente una
tendenza a valutare positivamente i potenziali interventi di miglioramento, mentre non sempre le barriere cliniche e organizzative risultano essere così influenti nel percorso del paziente dislipidemico.
I
fattori legati al paziente, in particolare la mancanza di compliance, sembrano essere i temi più ricorrenti nelle risposte date. Emerge come il paziente tende ad avere una scarsa consapevolezza del rischio cardiovascolare associato ai livelli di colesterolemia superiori ai target con conseguente sottovalutazione e mancata aderenza al trattamento. Talvolta la disinformazione tende a far preferire degli integratori rispetto alla terapia farmacologica. Anche la paura degli effetti collaterali e l’assunzione di più farmaci da parte dei pazienti influiscono sulla loro aderenza. La reale comparsa degli effetti collaterali e la polifarmacoterapia nei pazienti si dimostrano essere un problema rilevante per i medici avendo dei risvolti su una oggettiva complessità nella loro gestione.
Dall’indagine emerge come molti medici facciano ancora riferimento alla Nota 13 AIFA che riporta target terapeutici non congruenti con le linee guida ESC 2019 per pazienti a rischio cardiovascolare; sembra che questo comportamento sia maggiormente presente nei medici di medicina generale rispetto ai medici specialisti. Entrambe le categorie invece esprimono una
difficoltà oggettiva nel portare i pazienti all’interno dei target terapeutici delle linee guida ESC 2019, considerati troppo ambiziosi. Inoltre i medici sia specialisti che di medicina generale riferiscono una
difficoltà rilevata
nel far accedere il paziente alle visite specialistiche,
spesso dovuta alla insufficiente offerta presente nel territorio e alle lunghe liste d’attesa. I medici specialisti richiamano anche alla presenza di eccessivi adempimenti burocratici che rendono troppo difficoltosa la prescrizione di farmaci di terza linea con conseguente tendenza all’inerzia terapeutica.
I medici pongono particolare attenzione al tema della
sanità di iniziativa che risulta essere la proposta organizzativa di maggiore interesse. La sanità d’iniziativa è un modello volto alla gestione delle malattie croniche che si basa sulla ricerca attiva dell’individuo e si sviluppa in tutte le fasi del processo di salute, dalla prevenzione alla gestione della malattia con particolare attenzione all’intercettazione dei bisogni individuali del soggetto
[10]. Coerentemente emerge la necessità di raggiungere i pazienti tramite campagne di informazione e di sensibilizzazione finalizzati a renderli consapevoli dei loro rischi e maggiormente motivati a porre attenzione alla loro salute. L’
integrazione delle cure primarie con quelle specialistiche sembra essere un nodo fondamentale su cui lavorare per facilitare e migliorare la qualità del processo diagnostico, terapeutico e assistenziale dell’individuo. Tutti i medici, sia specialisti ospedalieri che di medicina generale, sembrano condividere questo punto che porterebbe ad un vantaggio reciproco nell’assistenza personalizzata del soggetto. Un punto di partenza potrebbe essere la condivisione del piano terapeutico e l’accesso reciproco ai sistemi informativi e gestionali. L’integrazione delle cure dovrebbe avvenire anche attraverso l’identificazione del rischio cardiovascolare nel setting ospedaliero in fase di post-dimissione e condivisione con il medico curante. Un ultimo aspetto emerso è quello della necessità di aggiornamento professionale e di programmi di formazione con un focus più specifico sul programma di prevenzione del rischio cardiovascolare sia primario che secondario.
Nel contesto del percorso assistenziale e della sanità d’iniziativa bisogna
migliorare le diverse fasi di presa in carico dell’assistito nel setting territoriale. La determinazione del profilo lipidico risulta fondamentale per il calcolo e la stratificazione del rischio cardiovascolare individuale insieme alla valutazione degli altri fattori di rischio. È quindi essenziale adottare strategie di intervento, basate su trattamenti farmacologici e non, in base alla classe di rischio di appartenenza e definite dalle Linee Guida aggiornate. In caso di mancato raggiungimento dei target specifici, potrebbero essere d'aiuto sistemi di alert informatici per segnalare queste situazioni in modo tale che il medico possa rivalutare le strategie da attuare con possibile indirizzamento verso centri specialistici ed eventuale switch a trattamenti di terza linea. I teleconsulti tra medici di medicina generale e medici specialisti potrebbero contribuire nel migliorare l’integrazione e la continuità delle cure dell’assistito in un approccio di gestione condivisa. Importante è anche rivalutare il rischio periodicamente tramite un monitoraggio attivo. L’utilizzo di tecnologie sanitarie, come nel caso del telemonitoraggio, potrebbe aiutare nella rivalutazione periodica, nel controllo degli effetti collaterali dei farmaci e nel migliorare l’aderenza del paziente al trattamento, basato sulla terapia farmacologica e sul cambiamento dello stile di vita.
Sarebbe infine
opportuno istituire un gruppo di lavoro per la predisposizione di linee di indirizzo specifiche per la gestione del paziente con ipercolesterolemia, al fine di garantire un approccio più strutturato e condiviso tra i vari professionisti sanitari.
torna all'indice
FinanziamentiQuesto studio è stato promosso e finanziato da NOVARTIS.
torna all'indice
Bibliografia1) François Mach, Colin Baigent, Alberico L Catapano, Konstantinos C Koskinas, Manuela Casula, Lina Badimon, M John Chapman, Guy G De Backer, Victoria Delgado, Brian A Ference, Ian M Graham, Alison Halliday, Ulf Landmesser, Borislava Mihaylova, Terje R Pedersen, Gabriele Riccardi, Dimitrios J Richter, Marc S Sabatine, Marja-Riitta Taskinen, Lale Tokgozoglu, Olov Wiklund, ESC Scientific Document Group, 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk: The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS), European Heart Journal, Volume 41, Issue 1, 1 January 2020, Pages 111–188,
https://doi.org/10.1093/eurheartj/ehz4552) AIFA. Nota 13, aggiornamento del 19/01/2023.
https://www.aifa.gov.it/documents/20142/1728026/nota-13.pdf3) Cholesterol Treatment Trialists’ (CTT) Collaboration; Baigent C, Blackwell L, Emberson J, Holland LE, Reith C, Bhala N, Peto R, Barnes EH, Keech A, Simes J, Collins R. Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet. 2010 Nov 13;376(9753):1670-81. doi: 10.1016/S0140-6736(10)61350-5. Epub 2010 Nov 8. PMID: 21067804; PMCID: PMC2988224.
4) Morrone D, Weintraub WS, Toth PP, Hanson ME, LoweRS, Lin J, ShahAK, Tershakovec AM. Lipid-altering efficacy of ezetimibe plus statin and statin monotherapy and identification of factors associated with treatment response: a pooled analysis of over 21,000 subjects from 27 clinical trials. Atherosclerosis 2012;223:251 261.
5) Sabatine MS, Giugliano RP, Wiviott SD, Raal FJ, Blom DJ, Robinson J, Ballantyne CM, Somaratne R, Legg J, Wasserman SM, Scott R, Koren MJ, Stein EA; Open-Label Study of Long-Term Evaluation against LDL Cholesterol (OSLER) Investigators. Efficacy and safety of evolocumab in reducing lipids and cardiovascular events. N Engl J Med. 2015 Apr 16;372(16):1500-9. doi: 10.1056/NEJMoa1500858. Epub 2015 Mar 15. PMID: 25773607.
6) Robinson JG, Farnier M, Krempf M, Bergeron J, Luc G, Averna M, Stroes ES, Langslet G, Raal FJ, El Shahawy M, Koren MJ, Lepor NE, Lorenzato C, Pordy R, Chaudhari U, Kastelein JJ; ODYSSEY LONG TERM Investigators. Efficacy and safety of alirocumab in reducing lipids and cardiovascular events. N Engl J Med. 2015 Apr 16;372(16):1489-99. doi: 10.1056/NEJMoa1501031. Epub 2015 Mar 15. PMID: 25773378.
7) Ray KK, Troquay RPT, Visseren FLJ, Leiter LA, Scott Wright R, Vikarunnessa S, Talloczy Z, Zang X, Maheux P, Lesogor A, Landmesser U. Long-term efficacy and safety of inclisiran in patients with high cardiovascular risk and elevated LDL cholesterol (ORION-3): results from the 4-year open-label extension of the ORION-1 trial. Lancet Diabetes Endocrinol. 2023 Feb;11(2):109-119. doi: 10.1016/S2213-8587(22)00353-9. Epub 2023 Jan 5. PMID: 36620965.
8) Francesconi P., Profili F., Nreu B., Mannucci E. Terapie ipolipemizzanti e raggiungimento dei target lipidici in prevenzione primaria e secondaria in Toscana al tempo della Covid-19. 2021 Nov 16.
https://www.ars.toscana.it/2-articoli/4664-terapie-ipolipemizzanti-e-raggiungimento-dei-target-lipidici-in-prevenzione-primaria-e-secondaria-in-toscana-al-tempo-della-covid-19.html9) Berteotti M, Profili F, Nreu B, Casolo G, Zuppiroli A, Mannucci E, Marcucci R, Francesconi P. LDL-cholesterol target levels achievement in high-risk
patients: An (un)expected gender bias. Nutr Metab Cardiovasc Dis. 2024 Jan;34(1):145-152. doi: 10.1016/j.numecd.2023.09.023. Epub 2023 Sep 27. PMID: 37996368.
10) Regione Toscana. Delibera n. 650 del 05.07.2016: Sanità d'iniziativa - Approvazione indirizzi per l'implementazione del nuovo modello.
https://www301.regione.toscana.it/bancadati/atti/Contenuto.xml?id=5119201&nomeFile=Delibera_n.650_del_05-07-2016-Allegato-A torna all'indice
Zimmitti S, Francesconi P, Marini C, Mannucci E, Marcucci R.

















